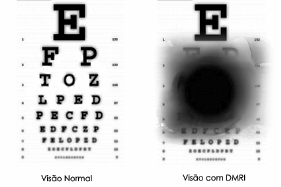
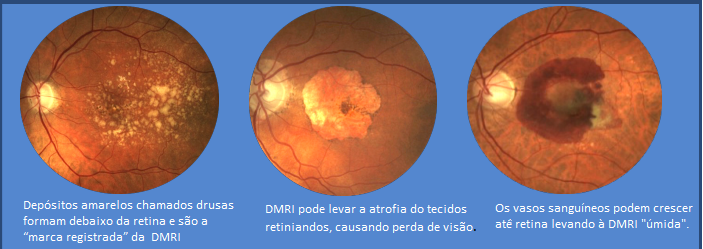
A retina é responsável por criar as imagens que vemos e funciona de forma muito semelhante ao filme na parte de trás de uma câmera. A parte central da retina é chamada de mácula. Ele tem a maior densidade de células de detecção de luz conhecidas como fotorreceptores e é responsável pela visão detalhada necessária em atividades como ler e reconhecer rostos. Quando a retina se separa da parede posterior do olho, ela é separada de seu suprimento de sangue e fonte de nutrição. Se um descolamento da retina não for tratado, é provável que a mácula se envolva no descolamento da retina, resultando na perda da visão central. Mais atrasos no tratamento resultarão em perda visual irreversível.
Existem três tipos diferentes de descolamento de retina:
1) Descolamento de retina regmatogênico:
Um descolamento de retina regmatogênico é o tipo mais comum de descolamento de retina e ocorre porque há uma ruptura ou orifício na retina. Esse rasgo na retina pode ocorrer quando o vítreo se separa da superfície da retina durante um processo conhecido como descolamento do vítreo posterior ou PVD.
Os sintomas de um PVD incluem flashes e moscas volantes que aparecem como linhas curvas e manchas escuras que se movem com o olho. Nem todos os descolamentos de vítreo posterior causarão uma ruptura na retina. No entanto, se ocorrer um rasgo na retina a partir do descolamento do vítreo posterior, o fluido da cavidade vítrea pode vazar sob a retina através do rasgo para descolar a retina.
Se uma ruptura retiniana for detectada no início de um PVD, ela pode ser tratada com laser de retina (retinopexia a laser) ou congelamento (crioterapia). Ambos os tratamentos resultam na formação de uma cicatriz estável ao redor do rasgo retiniano que sela o rasgo evitando que o fluido da cavidade vítrea se desprenda da retina. Portanto, a detecção precoce e o tratamento de uma ruptura retiniana com laser ou crioterapia reduzem o risco de evolução para um descolamento de retina.
A maioria dos descolamentos de retina começa primeiro na retina periférica, que se manifesta como uma sombra rastejando de nosso campo de visão periférico. Como o descolamento se estende para envolver a mácula ou retina central, a visão central será perdida. Uma vez que a retina é descolada, a cirurgia é necessária para recuperar parte da visão perdida e também para prevenir novas perdas visuais. A quantidade de visão que pode ser recuperada de uma cirurgia de descolamento de retina bem-sucedida é variável e depende muito de quão bem o olho se cura depois que a retina é colocada de volta em sua posição anatômica correta pela cirurgia. Idealmente, a cirurgia de descolamento de retina é realizada antes que a retina central ou mácula seja envolvida no descolamento, permitindo a preservação da visão central, daí a importância de uma apresentação precoce ao seu oftalmologista sempre que houver sintomas de descolamento de vítreo posterior ou de retina . Esses sintomas são a percepção de luzes piscando em nossos campos visuais, particularmente em condições de pouca iluminação e pontos pretos ou manchas flutuando como pequenos insetos no campo de visão. A cirurgia é bem-sucedida em reconectar a retina em até 90% dos casos.
2) Descolamento retiniano exsudativo:
O descolamento retiniano exsudativo ocorre quando o fluido vaza para o espaço sob a retina devido a condições inflamatórias, tumores da coróide ou devido a uma causa desconhecida. O descolamento exsudativo da retina não é causado por um rasgo na retina e, como tal, o tratamento do descolamento exsudativo da retina geralmente não envolve cirurgia, mas é mais direcionado à causa subjacente. Podem ser necessárias investigações não invasivas que podem ajudar a esclarecer a causa subjacente, como uma ultrassonografia da coróide, um angiofluorsceinografia observando a circulação retinal e coróide e uma OCT retiniano.
3) Descolamento de retina por tração:
O descolamento retiniano tracional ocorre quando o tecido fibro-vascular dentro da cavidade vítrea puxa a retina, eventualmente causando seu descolamento. A causa mais comum de um descolamento retiniano tracional são os estágios finais da retinopatia diabética proliferativa. Descolamentos retinais tracionais envolvendo a retina periférica podem ser observados, mas se a mácula estiver envolvida no descolamento tracional, a cirurgia geralmente é indicada para aliviar a tração na retina.
Existem vários procedimentos cirúrgicos que podem ser usados para reparar um descolamento de retina.
1) Buckel Escleral:
Neste procedimento, a conjuntiva do olho é cuidadosamente dissecada da superfície do olho e uma faixa sintética geralmente feita de silicone é costurada na camada externa do olho chamada esclera. O fluido sob a retina pode ser drenado com uma agulha passada no espaço sob a retina criado pelo descolamento (espaço sub-retiniano) através da parede escleral e o rasgo retiniano é tratado com congelamento ou crioterapia. A fivela escleral reduz a quantidade de fluido que é recrutado para o espaço sub-retiniano através da ruptura.
2) Vitrectomia:
A cirurgia de vitrectomia tem sido usada no tratamento de descolamentos de retina há mais de 35 anos. Ao fazer 3 pequenas incisões em forma de buraco de fechadura no globo ocular, os instrumentos podem ser inseridos no meio do globo ocular para remover a maior parte do gel vítreo. Isso é necessário para aliviar a tração do vítreo nas lacerações retinianas e também para criar um espaço por meio do qual uma bolha de gás pode ser injetada no olho para deslocar o fluido de sob a retina e imobilizar a retina no lugar.
Cerca de 90% dos descolamentos regmatogênicos podem ser reparados inicialmente com um ou ambos os procedimentos.
Após a cirurgia de descolamento de retina, o olho pode parecer desconfortável e parecer vermelho e injetado por várias semanas durante o processo de cicatrização pós-operatório. Se a dor forte persistir ou houver secreção ocular, é importante que você entre em contato com o seu cirurgião para que problemas graves, como infecções, possam ser excluídos. A visão pode levar meses para se recuperar, mas geralmente os pacientes notam uma melhora significativa em sua visão quando a bolha de gás usada para sustentar a retina desaparece completamente. À medida que a bolha de gás é reabsorvida espontaneamente, o olho vai reabastecer esse volume com uma solução salina chamada aquosa. O nível entre o gás e o aquoso é chamado de nível gás-fluido e será como se você estivesse andando com um nível de bolha de ar. Enquanto houver gás no olho, você pode ser instruído pelo cirurgião a se posicionar em uma posição específica. Você não poderá dirigir um carro com gás no olho até várias semanas após a cirurgia de descolamento de retina. Se houver gás no olho, você também não será capaz de voar em um avião, pois o gás se expandirá em um espaço confinado em altitude, fazendo com que a pressão dentro do olho suba a um nível perigoso, resultando na perda total irreversível e permanente de visão.